|
||||||
 |
FARMAKOTERAPIJA
Šećerna bolest tipa 2
Martina Bago, mag. pharm. Nastavni zavod za javno zdravstvo |
||
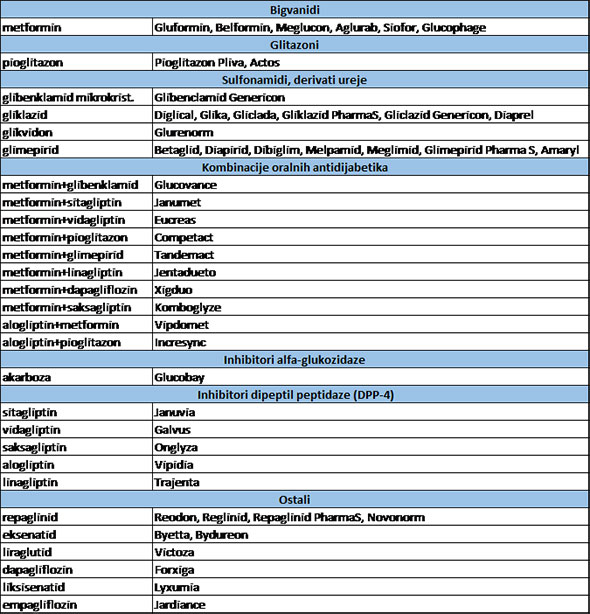
Šećerna bolest tipa 2 je najčešći oblik šećerne bolesti. Većina oboljelih od tipa 2 proizvodi promijenjene ili čak normalne količine inzulina, ali uslijed poremećaja u stanicama jetre i mišića dolazi do otpornosti na djelovanje inzulina. Inzulin se veže za stanične receptore, ali glukoza ne može ući u stanicu i to stanje je poznato kao inzulinska rezistencija. Šećerna bolest tipa 2 se najčešće javlja u dobi od 40 godina. Preko 90% odraslih dijabetičara ima šećernu bolest tipa 2. Posebno je zabrinjavajuća činjenica porata učestalosti šećerne bolesti tipa 2 kod djece, što je povezano s učestalom pretilosti kod djece. Bolest obično počinje postepeno i napreduje polagano. Simptomi se ne moraju pojaviti godinama, čak desetljećima. Kod uznapredovale bolesti javljaju se prekomjerna žeđ, pojačano mokrenje, umor, zamagljen vid i gubitak težine. Osnovni principi liječenja šećerne bolesti su pravilna prehrana, svakodnevna tjelovježba i educiranje bolesnika, a za farmakološkim liječenjem poseže se tek kad osnovni principi ne daju željene rezultate. Kako bi liječenje bilo pravilno, a ishod liječenja zadovoljavajući, bolesnik mora biti informiran o bolesti, treba usvojiti pravilan stav prema bolesti, naučiti različite vještine i željeti voditi brigu o vlastitom zdravlju. ORALNI ANTIDIJABETICI Oralni antidijabetici predstavljaju prvi izbor u farmakološkom liječenju šećerne bolesti tipa 2. U oralne antidijabetike spadaju: bigvanidi, glitazoni, sulfonilureje i analozi sulfonilureje (glinidi), inhibitori alfa-glukozidaze i inkretini. Bigvanidi U ovu skupinu lijekova spada metformin. Metformin može djelovati putem tri mehanizma: smanjuje proizvodnju glukoze u jetri inhibicijom glukoneogeneze i glikogenolize, povećava osjetljivost mišića na inzulin i poboljšava ulazak i iskorištenje glukoze u perifernoj stanici te odgađa apsorpciju glukoze u crijevu. Primjenjuje se u liječenju šećerne bolesti tipa 2 kada samo kontrolirana prehrana i tjelovježba nisu bili dovoljni za održavanje normalne razine glukoze u krvi. Osobito se koristi kod bolesnika s prekomjernom tjelesnom težinom. Odrasli obično počinju terapiju s 500 mg ili 850 mg metformina dva ili tri puta dnevno. Maksimalna dnevna doza je 3000 mg raspodijeljeno u tri odvojene doze. Metformin se preporučuje uzeti tijekom ili nakon jela jer se tako sprečava nastanak nuspojava lijeka vezanih uz probavu. Metformin se ne smije primjenjivati u slučaju preosjetljivosti na metformin, ako bolesnik ima problema s radom jetre ili oštećenje bubrega, ako šećerna bolest nije pod kontrolom (npr. teška hiperglikemija), ako je tijelo dehidriralo (npr. uslijed dugotrajnog i teškog proljeva ili višekratnog uzastopnog povraćanja), u slučaju teške infekcije (npr. pluća, bronha ili bubrega), u slučaju srčanog zatajenja ili teškoća s disanjem te ako bolesnik prekomjerno uživa alkoholna pića. Metformin treba prekinuti uzimati prije provođenja rendgenskih pretraga s upotrebom jodnih kontrastnih sredstava te 48 sati prije do 48 sati nakon kirurškog zahvata. Potreban je oprez ako se metformin primjenjuje zajedno s diureticima (pogotovo diureticima Henleyeve petlje) te kortikosteroidima. U početku liječenja metforminom relativno se često javljaju gastrointestinalne nuspojave koje uključuju gubitak teka, mučninu, nadutost, proljev i metalni okus u ustima. U većine bolesnika one su prolazne i samo u oko 5% slučajeva zahtijevaju prekid terapije. Vrlo rijetko se može javiti laktacidoza, ozbiljna komplikacija, naročito kod osoba koje imaju probleme s radom bubrega. Simptomi laktacidoze su nespecifični, poput povraćanja, boli u trbuhu s grčevima u mišićima, osjećaj opće slabosti uz intenzivan umor te teškoće pri disanju. Daljnji simptomi su snižena tjelesna temperatura i smanjeni otkucaji srca. Laktacidoza se može izbjeći strogim poštivanjem kontraindikacija. Metformin je lijek koji čini okosnicu medikamentnog liječenja šećerne bolesti tipa 2. Može se koristiti zajedno s drugim oralnim antidijabeticima. Glitazoni U glitazone spada pioglitazon. Pioglitazon smanjuje otpuštanje glukoze iz jetre i povećava preuzimanje glukoze na periferiji u slučaju inzulinske rezistencije. Ima utjecaj na genetičke mehanizme uključene u kontrolu produkcije, transporta i korištenja glukoze u organizmu. Pioglitazon se može primjenjivati sam u bolesnika koji ne mogu uzimati metformin, a kod kojih se liječenjem dijetom i tjelovježbom nije uspjela postići kontrola razine šećera u krvi. Može se dodati inzulinu ili drugim oralnim antidijabeticima, kao što su metformin i sulfonilureja ako njima nije postignuta zadovoljavajuća kontrolu šećera u krvi. Liječenje pioglitazonim može započeti s 15 mg ili 30 mg jedanput na dan. Doza se može postupno povećati do najviše 45 mg jedanput na dan. Pioglitazon se može uzimati s hranom ili bez nje. Pioglitazon se ne smije primjenjivati u slučaju preosjetljivosti na pioglitazon, ako bolesnik ima ili je imao zatajenje srca, u slučaju bolesti jetre, kod bolesnika s dijabetičkom ketoacidozom, kod bolesnika koji imaju ili su imali karcinom mokraćnog mjehura te u slučaju krvi u mokraći, a da nisu provedene odgovarajuće pretrage. Pioglitazon treba primjenjivati s oprezom tijekom istodobne primjene gemfibrozila (primjenjuje se za snižavanje kolesterola) i rifampicina (primjenjuje se za liječenje tuberkuloze i drugih infekcija). Najčešće nuspojave koje se javljaju za vrijeme terapije pioglitazonom su zadržavanje tekućine s pojavom edema, porast tjelesne mase, prijelomi kostiju u žena i anemije. Moguća je i pojava makularnog edema uz smanjenu oštrinu vida. Učestalost javljanja ove nuspojave još nije poznata. Prilikom primjene pioglitazona može doći do povišenja vrijednosti jetrenih enzima, stoga se u bolesnika koji se liječe pioglitazonom preporučuje redovito praćenje jetrenih enzima. Ako se pioglitazon primjenjuje u kombinaciji s inzulinom može doći do srčanog zatajenja. Zato treba uočiti znakove zatajenja srca: neuobičajeni nedostatak zraka, brzo povećanje tjelesne mase ili pojava edema. Uz pravilan probir bolesnika, poštujući kontraindikacije i mjere opreza, pioglitazon je koristan lijek, bilo u monoterapiji ili u kombinaciji s drugim lijekovima, koji poglavito snažno djeluje na inzulinsku rezistenciju. Derivati sulfonilureje i glinidi U derivate sulfonilereje spadaju glibenklamid, gliklazid, glikvidon i glimepirid. U glinide (analozi sulfonilureje) spada repaglinid. Derivati sulfonilureje i glinidi stimuliraju sekreciju inzulina, a opisano je i povećanje broja inzulinskih receptora. Mogu se davati samostalno ili u kombinaciji s drugim oralnim antidijabeticima. Početna doza glibenklamida je 1,75 mg te se postepeno povećava do 3,5 mg tri puta na dan, iznimno četiri puta na dan prije ili tijekom obroka. Početna doza gliklazida je 30 mg te se povećava do 120 mg. Gliklazid se uzima jednom dnevno za vrijeme doručka. Početna doza glikvidona je obično 15 mg uz doručak. Glikvidon se uzima na početku obroka. Nakon unosa glikvidona se ne smije preskočiti obrok. Ako se liječenje s 15 mg uz doručak pokaže neodgovarajućim, doza se postupno povisuje za 15 mg tablete. Dnevne doze do 60 mg se mogu uzimati u obliku jednostruke doze, po mogućnosti uz prvi obrok u danu. U slučaju potrebe više dnevne doze, može se postići uravnoteženiji metabolizam s 2- ili 3- kratnim dnevnim doziranjem. U tom slučaju, najviše doziranje se uzima uz prvi obrok u danu. Ukupne dnevne doze više od 120 mg obično ne dovode do daljnjeg poboljšanja glikemijske kontrole. Stoga je maksimalna preporučena dnevna doza 120 mg. Početna doza glimepirda je 1 mg dnevno. Ako kontrola nije zadovoljavajuća, doza se može povećati do 4 mg dnevno, u iznimnim slučajevima do 6 mg dnevno. Početna doza repaglinida je 0,5 mg neposredno prije tri glavna obroka. Doza se može povećavati do 4 mg prije svakog glavnog obroka. Maksimalna preporučena dnevna doza je 16 mg. Derivati sulfonilureje i glinidi se ne smiju uzimati u slučaju preosjetljivosti na ove lijekove, ako je tkivo gušterače kirurški odstranjeno (glibenklamid i glikvidon), u slučaju šećerne bolesti tipa 1, kod dijabetičke ketoacidoze, kod teško oštećene funkcije bubrega, nadbubrežne žlijezde, jetre, hipofize i štitnjače, u trudnoći, za vrijeme dojenja te kod težih stresnih stanja (npr. teških infekcija ili operativnih zahvata). Ova skupina lijekova stupa u interakcije s brojnim lijekovima pa istodobna primjena ovih lijekova s nekim lijekovima može dovesti do smanjenja ili povećanja djelotvornosti ove skupine lijekova što može dovesti do hipo- ili hiperglikemije. Najčešća nuspojava derivata sulfonilureje i glinida je hipoglikemija. Inhibitori alfa-glukozidaze U inhibitore alfa-glukozidaze spada akarboza. U monoterapiji se koristi kada liječenje dijetom nije dostatno, a bolesnici ne podnose metformin ili imaju kontraindikaciju za metformin ili neko drugi hipoglikemik. Može se koristiti i zajedno s drugim oralnim hipoglikemicima. Glavno mjesto djelovanja akarboze je tanko crijevo. Gotovo se uopće ne apsorbira u organizmu. Akarboza odgađa probavu ugljikohidrata, što usporava oslobađanje glukoze iz ugljikohidrata i njezinu apsorpciju u krvi pa tako akarboza smanjuje porast glukoze u krvi nakon obroka. Zbog učinka na unos glukoze iz crijeva, oscilacija glukoze u krvi tijekom dana kao i koncentracija glukoze su smanjene. Početna doza akarboze je 50 mg tri puta na dan. Doza se po potrebi može dodatno povećati maksimalno do 200 mg tri puta na dan. Treba početi s niskom dozom koja se onda povećava kako bi se smanjile nuspojave sa strane crijeva. Akarboza se uzima neposredno prije obroka ili s prvim zalogajima hrane. Akarboza se ne smije upotrebljavati u slučaju preosjetljivosti na akarbozu, ako bolesnik ima upalnu bolest crijeva (npr. ulcerozni kolitis ili Chronovu bolest), u slučaju ulceracije debelog crijeva, djelomičnog začepljenja crijeva ili predispozicije za začepljenje crijeva te ako bolesnik ima teško oštećenje funkcije bubrega i jetre. Najčešća nuspojava akarboze su vjetrovi. Često se javljaju proljev i bol u probavnom sustavu i trbuhu. Ovi simptomi su prolazni i češće se pojavljuju tijekom prva dva mjeseca terapije. Prednost akarboze je što ne izaziva hipoglikemiju, neutralno djeluje na tjelesnu masu, a sustavne i opasne nuspojave su iznimno rijetke. Glavni nedostatak su česte probavne smetnje, ponajprije vjetrovi. Inkretini Inkretini su endogeni regulatorni peptidi koji luče stanice crijeva i koji djeluju sinergistički s inzulinom. U šećernoj bolesti tipa 2 njihovo je lučenje ili djelovanje također poremećeno. Od regulatornih peptida najviše su proučavani glukagonu sličan peptid-1 (GLP-1) i inzulotropni hormon ovisan o glukozi (GIP). Ovi hormoni se luče u crijevima, imaju kratko djelovanje jer ih brzo inaktivira enzim dipeptil-peptidaza (DPP-4), u krvotoku široko rasprostranjen enzim koji se veže na staničnu membranu u mnogim tkivima, uključivo probavni sustav, jetru, bubrege, limfocite i endotelne stanice. Brza razgradnja s DPP-4 ograničava učinak GLP-1 i GIP-a na homeostazu glukoze. Istodobno sa stimulacijom lučenja inzulina inkretinski hormoni inhibiraju lučenje glukagona i time stvaranje glukoze u jetri. Djelovanje inkretinskih hormona na lučenje inzulina ovisi isključivo o količini glukoze u plazmi pa je u stanju normoglikemije učinak na razine inzulina i glukagona praktički neznatan. To je važno u zaštiti od hipoglikemije. Inkretini imaju i dodatne poželjne učinke u homeostazi glukoze, usporavaju pražnjenje želuca, smanjuju uzimanje hrane i tjelesnu masu. Povećanje razina inkretinskih hormona u cirkulaciji radi smanjenja glukoze u krvi novi je pristup liječenju šećerne bolesti tipa 2. Dvije su terapijske mogućnosti bazirane na inkretininima: inkretininski mimetici (agonisti i analozi) te inkretinski pojačivači, tvari koje sprečavaju razgradnju endogenih inkretina inhibirajući enzim DPP-4. Inkretinski mimetici (agonisti i analozi) U inkretinske mimetike spadaju eksenatid i liraglutid. Primjenjuju se subkutano (pod kožu) s unaprijed napunjenim štrcaljkama (penovima). Početna doza eksenatida je 5 μg dvaput na dan tijekom najmanje mjesec dana kako bi se poboljšala podnošljivost. Doza eksenatida se tada može povećati na 10 μg dvaput na dan kako bi se dodatno poboljšala kontrola glikemije. Ne preporučuju se doze veće od 10 μg. Eksenatid se može primijeniti bilo kada unutar 60 minuta prije jutarnjeg i večernjeg obroka. Postoji i oblik eksenatida s produljenim oslobađanjem koji se primijeniti jednom tjedno, istoga dana svakoga tjedna. Eksenatid s produljenim oslobađanjem se može primijeniti u bilo koje doba dana, uz obrok ili bez njega. Početna doza liraglutida je 10 μg jedanput na dan tijekom 14 dana. Fiksna doza održavanja od 20 μg liraglutida jedanput na dan počinje se primjenjivati 15. dana. Liraglutid se primjenjuje jedanput na dan, unutar sat vremena prije bilo kojeg dnevnog obroka. Kad se odabere najprikladniji obrok, poželjno je da se prandijalna injekcija liraglutida primjeni prije tog istog obroka svaki dan. Ako bolesnik propusti dozu liraglutida, propuštenu dozu mora injicirati unutar sat vremena prije sljedećeg obroka. Eksenatid i liraglutid se ne smiju primjenjivati u slučaju preosjetljivosti na djelatnu tvar, u slučaju šećerne bolesti tipa 1, u slučaju dijabetičke ketoacidoze, u slučaju teških bolesti probavnog sustava, uključujući gastroparezu (otežano pražnjenje želučanog sadržaja radi poremećene pokretljivosti želuca) i upalne bolesti crijeva, u slučaju teškog oštećenja bubrega te za vrijeme trudnoće i dojenja. Najčešće nuspojave eksenatid i liraglutida su mučnina, povraćanje, proljevi i glavobolje. Može se javiti i akutni pankreatitis (upala gušterače) te je zbog toga potreban oprez, ako se jave simptomi kao što su jaka bol u trbuhu, mučnina i povraćanje jer oni mogu biti znak da je došlo da pankreatitisa. Na teret Hrvatskog zavoda za zdravstveno osiguranje (HZZO) eksenatid i liraglutid mogu se primjenjivati samo za pretile bolesnike (s Indeksom tjelesne mase > 35) s tipom 2 šećerne bolesti, s nereguliranom glikemijom nakon primjene dva oralna antidijabetika, po preporuci specijalista dijabetologa. Inkretinski pojačivači ili inhibitori dipeptidil peptidaze 4 (DPP-4) U inhibitore DPP-4 spadaju sitagliptin, vidagliptin, saksagliptin, alogliptin i linagliptin. Inhibiraju enzim DPP-4 pa se povisuje razina endogenih inkretina čime se pojačava i produljuje njihov učinak. Mogu se koristiti kao monoterapija u bolesnika u kojih kontrola pomoću dijete i tjelovježbe nije zadovoljavajuća, a koji ne mogu uzimati metformin; u kombinaciji s nekim drugim oralnim antidijabetikom (dvojna terapija); u kombinaciji s dva druga oralna antidijabetika (trojna terapija). Mogu se koristiti zajedno s inzulinom. Dnevna doza sitagliptina je 100 mg jedanput na dan. Dnevna doza vidagliptina je 100 mg, primijenjena kao jedna doza od 50 mg ujutro i jedna doza od 50 mg navečer. Dnevna doza saksagliptina je 5 mg jedanput dnevno, alogliptina 25 mg jedanput dnevno, a linaglitina 5 mg jedanput dnevno. Inhibitori DPP-4 se uzimaju neovisno o obroku. Inhibitori DPP-4 se ne smiju uzimati u slučaju preosjetljivosti na djelatnu tvar, kod bolesnika sa šećernom bolesti tipa 1, u slučaju dijabetičke ketoacidoze te kod bolesnika s oštećenjem bubrega. Vidaglitin, saksagliptin i alogliptin ne smiju koristiti bolesnici s oštećenjem jetre. Inhibitori DPP-4 se dobro podnose. Infekcije gornjeg dišnog sustava i mokraćnog sustava se mogu češće javiti u bolesnika koji primaju ove lijekove. Moguća je i glavobolja. Na teret HZZO-a se inhibitori DPP-4 mogu propisivati za liječenje šećerne bolesti tipa 2, za poboljšanje glikemijske kontrole kod odraslih osoba kao dopuna dijeti i tjelovježbi: 1. Dodatna terapija standardnim antidijabeticima kod bolesnika s nereguliranom glikemijom kod kojih se ne postiže odgovarajuća kontrola. 2. Monoterapija- za bolesnike kod kojih se ne postiže odgovarajuća kontrola, a kod kojih je metformin neodgovarajuća terapija zbog nepodnošljivosti ili je kontraindicirana. 3. Dodatna terapija inzulinu (s metforminom ili bez njega) za bolesnike kod kojih se uz stabilnu dozu inzulina ne postiže odgovarajuća kontrola glikemije. Inkretini predstavljanu novi pristup liječenju šećerne bolesti tipa 2. Glavni nedostatak je nedovoljne informacije o dugoročnoj primjeni ove grupe lijekova. Oralni antidijabetici se u slučaju neadekvatne regulacije šećerne bolesti tipa 2 mogu kombinirati i s inzulinom. Tablica prikazuje oralne antidijabetike koji se nalaze na Listi lijekova HZZO-a. Navedeni su generički nazivi lijekova te zaštićeni nazivi lijekova.
LITERATURA: 1. http://www.plivazdravlje.hr/bolest-clanak/bolest/29/Dijabetes-tip-2.html |
|||